診療のご案内
同じ場所に同じような痛みがあったとしても、その原因が違えば治療法も異なります。
「自分はこうだ」と思い込まず、まずはプロである医師の診断を。
部位別に現れる症状
患者さまへ治療を与えるだけの一方通行の治療ではなく、些細な不安や心配までもしっかりと耳を傾け、笑顔を与えられる治療をしたい。
健康を通して豊かで充実した日々を歩んでいただくために。
脊椎

姿勢が悪い状態が続くことで、頚椎がまっすぐになるストレートネックである方が多く、頚椎に負担がかかってしまいます。
長時間のデスクワークやスマートフォンの操作などで、下を向く時間が長い方などに起きやすい症状です。
変形性脊椎症
加齢により生じるもので、軽症なものは無症状のことも多く、病的とはいえないこともあります。
椎間板と後方の左右一対の椎間関節により脊柱の動きが可能になっていますが、これらが退行変性した状態を言います。椎間板が変性するとその異常な動きを止めるように骨棘(ほねのとげ)が形成されます。無症状のことも多いのですが、変形が進んで高度になると、慢性の疼痛や可動域制限が生じ、まれに神経根症状を生じます。
また、脊柱管が狭窄化し脊柱管狭窄症となって症状を発現します。
- 原因と病態
変形が進んで高度になると、椎間板の変性も生じるために椎間が狭小化し、そのため後方関節の変形性関節症変化が生じ、慢性の疼痛が生じるようになります。
椎体上下縁に骨棘形成が著明になり、椎体間の架橋形成も生じることもあります。まれに神経根を圧迫して神経根症状を生じたり、変形による骨棘や肥厚などによって脊髄や馬尾神経の通り道が狭くなり脊柱管狭窄症となって症状を発現することもあります。
- 診断
X線(レントゲン)検査を行うことで診断します。
脊柱管狭窄症や神経根症状の強いときはMRI検査が必要になります。
- 予防と治療
無症状のときは治療の必要はありません。
疼痛に対しては、安静(コルセットなど)、薬物療法、理学療法(腰痛体操含む)などを行います。
神経根症状や脊柱管狭窄症の症状があればそれらの治療を行います。引用元: 日本整形外科学会「変形性脊椎症」 https://www.joa.or.jp/public/sick/condition/spinal_osteophytosis.html
腰部脊柱管狭窄症
この病気では長い距離を続けて歩くことができません。
もっとも特徴的な症状は、歩行と休息を繰り返す間歇性跛行(かんけつせいはこう)です。腰部脊柱管狭窄症では腰痛はあまり強くなく、安静にしている時にはほとんど症状はありませんが、背筋を伸ばして立っていたり歩いたりすると、ふとももや膝から下にしびれや痛みが出て歩きづらくなります。しかし、すこし前かがみになったり、腰かけたりするとしびれや痛みは軽減されます。
進行すると、下肢の力が落ちたり、肛門周囲のほてりや尿の出がわるくなったり、逆に尿が漏れる事もあります。
- 原因と病態
加齢、労働、あるいは背骨の病気による影響で変形した椎間板と、背骨や椎間関節から突出した骨などにより、神経が圧迫されます。
脊柱管は背骨、椎間板、関節、黄色靱帯などで囲まれた脊髄の神経が通るトンネルです。年をとると背骨が変形したり、椎間板が膨らんだり、黄色靱帯が厚くなって神経の通る脊柱管を狭くなって(狭窄)、それによって神経が圧迫を受け、神経の血流が低下して脊柱管狭窄症が発症します。
椎間板ヘルニアに比べ中高年に発症することが多いようです。また背骨を後ろに反らすと脊柱管が狭くなり、前に曲げると広がるので、間歇性跛行が起こるのです。
- 診断
単純X線(レントゲン)写真である程度は推測できますが、より詳しく診断するためにはMRIや脊髄造影などの検査が必要となります。下肢の動脈がつまって血行障害を生じた時にも似たような症状がおこりますので、原因を正確に調べることが必要です。
- 予防
日常生活で姿勢を正しく保つ事が必要です。
神経の圧迫は腰をまっすぐに伸ばして立つと強くなり、前かがみになるとやわらぎますので、歩く時には杖をついたり、シルバーカーを押して腰を少しかがめるようにしましょう。そうすると楽に歩けます。また、自転車こぎも痛みが起こりにくいので、よい運動になります。
- 治療
手術ではない治療としてはリハビリテーション、コルセット、神経ブロックや脊髄の神経の血行を良くする薬などがあります。これらで症状が改善することもあります。
しかし、歩行障害が進行し、日常生活に支障が出てくる場合には手術を行うこともあります。また両足に症状が出ている場合には改善することが少ないので手術を行う場合が多いわけです。最近は内視鏡を使った低侵襲手術も行われています。
引用元: 日本整形外科学会「腰部脊柱管狭窄症」 https://www.joa.or.jp/public/sick/condition/lumbar_spinal_stenosis.html
腰椎椎間板ヘルニア
腰や臀部が痛み、下肢にしびれや痛みが放散したり、足に力が入りにくくなります。
背骨が横に曲がり(疼痛性側弯)、動きにくくなり、重いものをもったりすると痛みがつよくなることがあります。
- 原因と病態
椎間板は線維輪と髄核でできていて、背骨をつなぎ、クッションの役目をしています。その一部が出てきて神経を圧迫して症状が出ます。椎間板が加齢などにより変性し断裂して起こります。
悪い姿勢での動作や作業、喫煙などでヘルニアが起こりやすくなることが知られています。
- 診断
下肢伸展挙上試験(膝を伸ばしたまま下肢を挙上し坐骨神経痛の出現を見る)や下肢の感覚が鈍いかどうか、足の力が弱くなっていないか等で診断します。さらに、X線(レントゲン)撮影、MRIなどで検査を行い診断を確定します。
ただし、MRI画像で椎間板が突出していても、症状が無ければ多くの場合問題はありません。
- 予防と治療
痛みが強い時期には、安静を心がけ、コルセットをつけたりします。また、消炎鎮痛剤の内服や坐薬、神経ブロック(神経の周りに痛みや炎症を抑える薬を注射する)を行い、痛みをやわらげます。腰を温めるのも良いでしょう。痛みが軽くなれば、牽引を行ったり運動療法を行うこともあります。
これらの方法でよくならない場合や下肢の脱力、排尿障害があるときには手術をお勧めすることがあります。最近では内視鏡を使った低侵襲手術も広く行われるようになってきました。
引用元: 日本整形外科学会「腰椎椎間板ヘルニア」 https://www.joa.or.jp/public/sick/condition/lumbar_disc_herniation.html
腰椎分離症・分離すべり症
腰痛(腰のベルトのあたりの痛み)の場合と、お尻や太腿の痛みを出す場合があります。
痛みは腰椎を後ろにそらせた時に強くなります。腰痛は10~15歳ころから生じますが、青少年から高齢者まで広い範囲にわたって腰痛や下肢痛・しびれが出ます。
- 原因と病態
多くは体が柔らかい中学生頃に、ジャンプや腰の回旋を行うことで腰椎の後方部分に亀裂が入って起こります。「ケガ」のように1回で起こるわけではなく、スポーツの練習などで繰り返して腰椎をそらしたり回したりすることで起こります。一般の人では5%程度に分離症の人がいますが、スポーツ選手では30~40%の人が分離症になっています。
分離症は10歳代で起こりますが、それが原因となってその後徐々に「分離すべり症」に進行していく場合があります。
- 診断
分離症の診断は側面や斜めのX線(レントゲン)像で行います。
分離すべり症では脊柱管(馬尾神経が入っている部分)は狭くならないのでMRIでははっきりしません。分離部分で神経根が圧迫されていることが多く、神経根ブロックで明らかにする場合もあります。
- 予防と治療
分離症があっても強い痛みや日常生活の障害なく生活できる場合が大部分です。腹筋・背筋を強化して、一般的な腰痛予防を心がけます。
腰痛や神経根圧迫によるお尻や下肢の痛みで日常生活や仕事に支障が生じれば、神経の圧迫を除去する手術や固定術が行われます。
引用元: 日本整形外科学会「腰椎分離症・分離すべり症」 https://www.joa.or.jp/public/sick/condition/spondiyolysis.html
脊椎椎体骨折
比較的弱い外力によっても生じる骨粗鬆症によるもの(病的骨折の一種)や転移性骨腫瘍による病的椎体骨折、強い外力により生じる外傷性椎体骨折などがあります。圧迫骨折とよばれることもあります。
老人におこるものは胸椎と腰椎の移行部(胸腰移行部)あたりの椎体に生じ、ほとんどが骨粗鬆症に起因して尻もちなどの軽微な外力により生じるものです。
- 症状
骨粗鬆症に起因して骨の弱くなっている(脆弱性が存在)とき生じるものでは、胸腰移行部に生じることが多く疼痛が軽度のこともあります。しかし、尻もちなどの明らかに外力が加わったものでは、通常は骨折のある部位の疼痛を伴います。いくつもの場所に多発性に椎体骨折が生じると背中が丸くなり(円背)、身長が低くなります。
腫瘍などの転移によるものは、骨折部の体動時の痛みのほかに安静時にも痛むのが普通です。 強い外力により生じた場合は、他の骨軟部損傷を伴うことも多く、脊髄損傷を生じる場合もあります。部位にもよりますが、胸腰移行部に生じた場合、重症では両下肢麻痺を生じるなど、さまざまな症状を呈します。
- 原因と病態
骨粗鬆症に起因して生じるものは、中腰や重いものを持つなど胸腰移行部に力が集中して骨折することもあります。
尻もちなどの外力でも力が集中したところの椎体の前方がつぶれくさび形になります。腫瘍などの転移によるものは、腫瘍が転移した部が弱くなって軽微な外力で骨折(病的骨折)します。 強い外力により生じた場合は、椎体前方だけで済む場合もありますが、脊椎椎体が後方要素を含め、全体につぶれて不安定になり、脊髄の通り道(脊柱管)に及び、脊髄の麻痺を生じることがあります(脊髄損傷)。
- 診断
X線(レントゲン)検査を行うことで確定します。椎体骨折部の粉砕や脊髄損傷のある場合は、CTやMRI検査が必要になります。
骨粗鬆症が疑われるものは骨密度を測定します。
転移性骨腫瘍が疑われる場合は、MRI検査や骨シンチグラフィーなどの検査を追加します。
- 予防と治療
骨粗鬆症による軽度の骨折(圧迫骨折)の場合は、簡易コルセットなどの外固定をし、前屈(お辞儀する動作)を禁じ、比較的安静にします。
安静にすることで、3~4週ほどでほとんどが治ります。転移性脊椎腫瘍によるものは、その項を参照してください。
強い外力によるものでは、ギプスや装具などの外固定で早期に離床し歩行訓練するのが基本になります。圧迫骨折が高度であったり、骨折部の不安定性強かったり、脊柱管(脊髄部)がすれたり骨片で圧迫を受けていたりしている場合や、いつまでも疼痛が残るものには、手術が必要になることがあります。
引用元: 日本整形外科学会「脊椎椎体骨折」 https://www.joa.or.jp/public/sick/condition/vertebral_compression_fracture.html
外傷性頚部症候群
交通事故などで頚部の挫傷(くびの捻挫)の後、長期間にわたって頚部痛、肩こり、頭痛、めまい、手のしびれ、などの症状がでます。X線(レントゲン)検査での骨折や脱臼は認められません。
「むち打ち損傷」「外傷性低髄液圧症候群」「外傷性髄液減少症」などの正確ではない病名が付いていることも少なくありません。
- 原因と病態
受傷時に反射的に頚椎に対する損傷を避ける防御のための筋緊張が生じ、衝撃の大きさによっては筋の部分断裂や靭帯の損傷が生じています。
受傷後しばらくの間(1~3か月)は局所に痛みが生じますが、この期間に局所を安静にする習慣がつけば痛みが長引く原因となります。骨折や脱臼がないのに長期にわたって頚椎のカラー装着を行うと、頚部痛や肩こりが長期化する原因となります。
- 診断
X線・MRIとも年齢に応じた変性変化を認めますが、外傷との関係はありません。骨折や脱臼がないことは確認が必要です。
頚椎症による骨棘があると、MRIでは椎間板の後方への膨隆に見えるため、誤って「椎間板ヘルニア」と誤って診断される場合もあります。
- 予防と治療
骨折や脱臼がなければ、受傷後2-4週間の安静の後は頚椎を動かすことが痛みの長期化の予防となります。安静期間はできるだけ短い方がよいでしょう。慢性期には安静や生活制限は行わず、ストレッチを中心とした体操をしっかり行うことが最良の治療となります。
後縦靱帯骨化症・黄色靱帯骨化症
この病気になると背骨の動きが悪くなり、体が硬い、背すじにこりや痛みを生じることがあります。しかし、このような症状は病気でなくても起こりますので、この症状だけでは病気かどうかの判断はできません。
注意が必要な症状は、神経(主に脊髄)が圧迫され神経の働きが低下して起こる、以下の脊髄症状です。後縦靭帯骨化症で頚椎の脊髄が圧迫されると、手足のしびれ感(ビリビリ、ジンジンしたり感覚が鈍くなる)や手指の細かい運動がぎこちなくなり、しづらくなります(箸がうまく使えない、ボタンの掛け外しがうまくできない)。ほかにも、足がつっぱってつまづきやすい、階段を上り下りがこわくて困難などの歩行障害も出現してきます。
黄色靭帯骨化症でも同様の症状が出現しますが、骨化してくる部位が胸椎に多いので、その場合は足の症状だけで手の症状は出現してきません。
- 原因と病態
背骨の骨と骨の間は靭帯で補強されています。椎体と呼ばれる四角い骨の背中側で脊髄の前側には後縦靭帯が、椎弓と呼ばれる背中側の骨の前側で脊髄の背中側には黄色靭帯という靭帯が存在し、それぞれの骨に適度な動きと安定性をもたらしています。
後縦靭帯は脊髄の前方に位置し、黄色靭帯は脊髄の後方に位置するため、それぞれの靭帯が分厚くなって骨のように硬くなってしまうと脊髄が圧迫されて下記のような症状(脊髄症状)が出現してきます。前者は後縦靭帯骨化症と言い胸椎にも出現しますが頚椎に多い病気で、後者は黄色靭帯骨化症と言い逆に胸椎に多い病気です。
- 診断
頚椎に多い後縦靭帯骨化症は通常のX線(レントゲン)検査で見つけることができますが、胸椎に多い黄色靭帯骨化症は通常のX線検査では診断が困難なことが多いです。
通常のX線検査で診断が困難なときは、CT(コンピューター断層検査)やMRI(磁気共鳴撮像検査)などの精査が必要になってきます。CTは骨化の範囲や大きさを判断するのに有用で、MRIは脊髄の圧迫程度を判断するのに有用です。
- 予防と治療
この病気を完全に予防することはできませんが、症状の悪化を防ぐためには日常生活で以下の点に注意してください。
頚椎後縦靭帯骨化症では、首を後ろに反らせすぎないこと、仕事や遊び、泥酔などにより転倒・転落することで脊髄症状が出現したり悪化したりすることがあり、くれぐれも注意が必要です。前述のような脊髄症状のため日常生活に支障があり、画像上脊髄にある程度の圧迫があれば手術が必要です。頚椎の後縦靭帯骨化症に対する手術法には、首の前を切開する前方法と後ろ側を切開する後方法があり、各々に長所と短所が存在します。
胸椎の黄色靭帯骨化症に対しては、背中側の椎弓を切除(あるいは形成)することにより脊髄の圧迫を解除する手術法が一般的です。引用元: 日本整形外科学会「後縦靱帯骨化症・黄色靱帯骨化症」 https://www.joa.or.jp/public/sick/condition/opll.html
頚椎症性脊髄症
ボタンのはめ外し、お箸の使用、字を書くことなどが不器用になったり、歩行で脚がもつれるような感じや階段で手すりを持つようになったりという症状が出ます。手足のしびれも出てきます。
比較的若年の方であれば、かけ足やケンケンをしにくくなるなどの軽度の症状を自覚できますが、高齢者では気づくのが遅れる場合があります。
- 原因と病態
加齢変化による頚椎症(椎間板の膨隆・骨のとげの形成)の変化によって、頚椎の脊柱管(骨の孔)の中にある脊髄が圧迫されて症状が出ます。
日本人は脊柱管の大きさが欧米人に比較して小さく、「脊髄症」の症状が生じやすくなっています。
- 診断
症状と四肢の反射の亢進などの診察所見があり、X線(レントゲン)所見で頚椎症性変化を認め、MRIで脊髄の圧迫を認めることで診断します。
中年以降ではX線での頚椎症性変化はほとんどの人に見られますし、MRIでの脊髄圧迫所見も症状がない場合でも見られますので、検査所見だけで診断することはできません。神経内科の病気の一部は症状がよく似ている場合がありますので、注意が必要です。
- 予防と治療
転倒などの軽微な外傷で四肢麻痺(脊髄損傷)になる可能性が存在しますので、転倒しないように注意します。
一般的に日常生活に支障があるような手指巧緻運動障害がみられたり、階段昇降に手すりが必要となれば、手術的治療が選択されます。引用元: 日本整形外科学会「頚椎症性脊髄症」 https://www.joa.or.jp/public/sick/condition/cervical_spondylotic_myelopathy.html
頚椎症性神経根症
中年~高齢の人で肩~腕の痛みが生じます。腕や手指のシビレが出ることも多く、痛みは軽いものから耐えられないような痛みまで程度はそれぞれです。
一般に頚椎を後ろへそらせると痛みが強くなりますので、上方を見ることや、うがいをすることが不自由になります。上肢の筋力低下や感覚の障害が生じることも少なくありません。
- 原因と病態
加齢変化による頚椎症(椎間板の膨隆・骨のとげの形成)の変化によって、脊髄からわかれて上肢へゆく「神経根」が圧迫されたり刺激されたりして起こります。
遠近両用眼鏡でパソコンの画面などを頚をそらせて見ていることも原因となることがあります。
- 診断
腕や手のしびれ・痛みがあり、頚椎を後方へそらせると症状が増強し、X線(レントゲン)で頚椎症性変化を認めることで診断します。MRIで神経根の圧迫を確認しにくい場合もありますが、骨棘による椎間孔(神経根が出ていく孔)の狭窄がわかる場合もあります。
- 予防と治療
基本的には自然治癒する疾患です。症状が出ないように頚椎を後方へそらせないようにし、適切な方向への頚椎牽引や症状が強いときには消炎鎮痛薬の投薬などが行われます。治るまでには数か月以上かかることも少なくなく、激痛の時期が終われば気長に治療します。
筋力低下が著しい場合や、強い痛みで仕事や日常生活が障害されている場合は、手術的治療を行う場合もあります。
引用元: 日本整形外科学会「頚椎症性神経根症」 https://www.joa.or.jp/public/sick/condition/cervical_radiculopathy.html
股関節

そけい部やお尻の痛み、歩行開始時や体重をかけたときの痛み、曲げにくいなど。
変形性股関節症
股関節症の主な症状は、関節の痛みと機能障害です。股関節は鼠径部(脚の付け根)にあるので、最初は立ち上がりや歩き始めに脚の付け根に痛みを感じます。
関節症が進行すると、その痛みが強くなり、場合によっては持続痛(常に痛む)や夜間痛(夜寝ていても痛む)に悩まされることになります。
一方日常生活では、足の爪切りがやりにくくなったり、靴下が履きにくくなったり、和式トイレ使用や正座が困難になります。また長い時間立ったり歩いたりすることがつらくなりますので、台所仕事などの主婦労働に支障を来たします。階段や車・バスの乗り降りも手すりが必要になります。
- 原因と病態
患者さんの多くは女性ですが、その場合原因は発育性股関節形成不全の後遺症や股関節の形成不全といった子供の時の病気や発育障害の後遺症が主なもので股関節症全体の80%といわれています。最近は高齢社会となったため、特に明らかな原因となる病気に罹ったことが無くても年齢とともに股関節症を発症してくることがあります。
- 診断
診断は上記の症状がある場合、単純X線(レントゲン)写真を撮って確定します。
ごく初め(前期関節症)では関節がきゃしゃであったり変形しているだけですが、関節症がすすんで初期関節症になると、関節の隙間が狭くなったり(軟骨の厚さが薄くなる)、軟骨下骨が硬くなったり(骨硬化)します。
さらに進行期関節症、末期関節症となると、関節の中や周囲に骨棘とよばれる異常な骨組織が形成されたり、骨嚢胞と呼ばれる骨の空洞ができたりします。
最終的には体重がかかる部分(荷重部)の関節軟骨は消失し、その下にある軟骨下骨が露出します。問診や診察などのあとで、股関節の可動域制限やX線写真をみて診断します。
必要に応じてCTとMRIなどの検査を行います。
- 予防と治療
関節は一生に一個しかありませんので、本症と診断されたらまず負担を減らして大事に使うということが大切になります。
初期のうちでしたら、どのような使い方をすると痛みが強くなるか良く自分自身の関節の調子を観察していただき、“日常生活”と“痛みを悪くしない使い方”をよくマッチさせることが大切です。痛み止めの薬を使うことも選択肢に入りますが、できれば調子の悪い時やどうしても負担をかけなければならない時に限定して使うほうが良いと思います。またもし過体重があるようでしたらダイエットも考えてください。心理的抵抗がなければ杖の使用もお薦めします。
一方、痛みがあるとどうしても歩かなくなり筋肉が衰えてしまいますので、できれば水中歩行や水泳(平泳ぎを除く)を週2,3回行っていただくと理想的です。運動療法はその他の方法もありますが、運動療法はどうしても疼痛を誘発してしまう可能性がありますので、慎重に始めて徐々に強度を高めていくことがポイントです。
これらの保存療法でも症状が取れない場合は手術療法を考えます。初期のうちでしたら自分の骨を生かして行う骨切り術の適応ですし、関節の変形がすすんでいる場合は人工股関節手術の適応となります。
引用元: 日本整形外科学会「変形性股関節症」 https://www.joa.or.jp/public/sick/condition/hip_osteoarthritis.html
大腿骨頸部骨折
大腿骨頸部骨折では股関節部(脚の付け根)に痛みがあり、ほとんどの場合、立つことや歩くことができなくなります。
- 原因と病態
大腿骨は股関節からすぐのところ(大腿骨頸部)で曲がっています。人間はその曲がった大腿骨で体を支えていますが、曲がったところは転倒や転落の時に外力が集中しやすく、骨折しやすいのです。
この骨折は骨粗鬆症で骨がもろくなった高齢者に多発することで有名ですが、本邦でも年間10数万人が受傷し、多くの方が骨折を契機に寝たきり、閉じこもりになってしまうので社会問題となっています。
医学的には、病態が大きく異なりますので、関節の中で折れる場合(大腿骨頸部内側骨折)とそれよりもう少し膝側の関節外で折れる場合(大腿骨頸部外側骨折)の2つに分けて考えます。
頸部内側骨折は、骨粗鬆症がある場合、ちょっと脚を捻ったぐらいでも発生します。よくあるのは高齢者が何日か前から足の付け根を痛がっていたが、或る時急に立てなくなったというエピソードです。おそらく立てなくなった時、骨折部で“ずれ”が生じたのでしょう。
一方外側骨折は、明らかな転倒・転落で発生します。両者の大きな違いは、内側骨折は血液循環が悪いため骨癒合が得られにくいが、その一方関節内のため周りにスペースがなく内出血も少ないことに比べ、外側骨折は骨癒合は得やすいが、受傷時の外力も大きく、内出血もするため全身状態に影響が出やすいということです。
- 診断
認知症などのためハッキリわからないこともありますが、もし高齢者が転んだりした後、立てなくなったら第一にこの骨折を考えて痛む場所を確認しX線(レントゲン)診断を行います。
亀裂骨折(いわゆる“ひび”)でX線で判りにくい場合はMRIで診断可能です。時々骨盤の亀裂骨折と間違えられることがありますが、骨盤の亀裂骨折では、多くの場合歩行は何とか可能です。
- 予防と治療
予防は折れにくい骨を作るという意味で骨粗鬆症の治療を行うことと転倒しにくい環境を整えるという2点です。骨粗鬆症の治療は食物、薬物、運動ということになりますが、特に女性の場合は正常でも更年期以後年率で1%づつカルシウム量が減るといわれており、普段から検診等でチェックすることが大切です。
もし骨折が発生してしまった場合は、安静期間中に認知症や、廃用萎縮といって動けないうちに運動機能がおちて寝たきりになってしまうことがありますので、何らかの手術療法を考えることが増えています。
なお内側骨折の場合は骨頭壊死といって、血流障害で後ほど骨がつぶれてしまう合併症にも注意することが必要です。
引用元: 日本整形外科学会「大腿骨頸部骨折」 https://www.joa.or.jp/public/sick/condition/femoral_neck_fracture.html
臼蓋形成不全
小児期の臼蓋形成不全は基本的には乳児の時に超音波やX線(レントゲン)で診断される画像上の診断名なので、臨床的に問題となるような症状はありません。
ただ発育性股関節形成不全のように、大腿の皮膚溝(しわ)が非対称であったり、脚の開きが悪いこと(開排制限)があります。
- 原因と病態
乳児の臼蓋形成不全は股関節の骨盤側の出来が悪い(かぶりが悪い)ということなので、古くはかぶりが悪いから脱臼すると考えられたこともありましたが、現在は子宮内の肢位などのためであって、脱臼の原因ではないと考えられています。
一方、日本人では成人男性の0~2%、女性の2~7%が股関節形成不全といわれており、その方たちに小児期に何かあったか聞いても殆ど何もありません。
乳児期の臼蓋形成不全は基本的に自然改善すると考えるのが通説です。しかし、そうすると成人の臼蓋形成不全が何時、どんな形で成立するかが分かりません。ミッシングリングとでもいいますか、この点は現在も謎のままです。
- 診断
診断は乳児にしても成人にしても最終的にはX線写真で判定されます。いくつかの判定の目安や基準がありますので診断は困難ではありません。問題は、それが後年変形性股関節症として発症してくるかが不明なことです。
- 予防と治療
乳児期の臼蓋形成不全は予防不可能です。
治療は発育性股関節形成不全のようにリーメンビューゲルというひも型装具を装着することもありますが、行う必要はないという意見もあります。また装着しても、概して装着期間は短めとなるようです。
成人の臼蓋形成不全は変形性股関節症の前関節症にあたりますので、そちらを参照してください。
引用元: 日本整形外科学会「臼蓋形成不全」 https://www.joa.or.jp/public/sick/condition/acetabular_dysplasia.html
特発性大腿骨頭壊死症
特発性大腿骨頭壊死症の症状は、比較的急に始まる股関節痛と跛行です。長い時間かかって進行する変形性股関節症と違って比較的急性に発症しますので、関節の変形による機能障害は初期にはあまり見られません。
- 原因と病態
身体の他の組織と同じように骨にも血液循環が必要なのですが、元々何ヶ所か血流障害を起しやすい場所があります。大腿骨頭はその代表的な部位で、軟骨で被われた大腿骨頭が関節内に深く納まっているため血管が少なく、血流障害を起すと骨の壊死が引き起こされます。この壊死した骨の部分が大きいと体重を支えきれなくなって、潰れて(陥没変形)しまい痛みが出てくるわけです。
古くは潜函病(せんかんびょう)といって潜水夫が浮上してくるとき血液中に生じた気泡が骨の中の血管に詰まり同様の症状が引き起こされることが知られていましたが、現在は原因がはっきりしていない場合“特発性(突発性ではない)”大腿骨頭壊死症と呼んでいます。
本邦では年間2000人程度の発症があることが知られていますが、男性ではアルコール多飲、女性ではステロイド(副腎皮質ホルモン)剤の服用に関連して生じることが多いことが分かっています。
- 診断
診断は早期には単純X線(レントゲン)で変化が見えませんので、疑われたらMRIを撮ります。
MRIで帯状低信号域などの特徴的な所見があれば確定します。他の部位の壊死も同時に診断したい場合には骨シンチグラフィーといって放射性同位元素を注射して全身骨格を撮影することもあります。
- 予防と治療
お酒の飲みすぎやステロイド剤の使用に注意するということは考えられますが、骨は壊死していても潰れなければあまり症状を出さないと考えられます。従って股関節痛が出た時は既に陥没してしまっているわけですから、発症前に予防というわけには行きません。
ただ発症してからの症状の進展は段階的なパターンを示します。初期は比較的強い痛みがありますが、杖や局所の安静、投薬で治まる場合も多いのです。勿論骨壊死の範囲が広い場合や、ステロイドの使用などで骨粗鬆症が強い場合は陥没変形に歯止めがかからない場合が多いのですが、男性で骨が丈夫な場合など痛みが寛解(楽になること)することもあります。
壊死域が広く変形が進行する可能性が高い場合には、自分の骨を使う手術として大腿骨内反骨切り術や大腿骨頭回転骨切り術という手術を行うことがあります。これらの手術の目的は大腿骨の形状を変化させることにより荷重面(体重のかかる部位)に健常な関節面をもってくることにより陥没変形の進行を抑えることにあります。
また年齢にもよりますが、既に変形が進行してしまい自分の骨を温存する手術をすることが困難と思われる場合は人工股関節手術の適応となります。
引用元: 日本整形外科学会「特発性大腿骨頭壊死症」 https://www.joa.or.jp/public/sick/condition/femur_head_necrosis.html
鼠径部痛症候群
肩関節

四十肩、五十肩と呼ばれるように、年齢を重ねるごとに筋肉の機能が低下してきます。
筋肉の機能が低下すると肩の関節にも変性が生じ、痛みや腕が挙がりにくいなどの機能障害が起こります。
近年、デスクワークやスマートフォンの使用に伴う不良姿勢が原因で肩関節への負担も生じることがあります。
肩関節周囲炎(五十肩)
肩関節が痛み、関節の動きが悪くなります(運動制限)。
・運動痛
動かす時に痛みがありますが、あまり動かさないでいると肩の動きが悪くなってしまいます。
髪を整えたり、服を着替えることが不自由になることがあります。・夜の痛み
夜中にズキズキ痛み、ときに眠れないほどになることもあります。
- 原因と病態
中年以降、特に50歳代に多くみられ、その病態は多彩です。
関節を構成する骨、軟骨、靱帯や腱などが老化して肩関節の周囲に組織に炎症が起きることが主な原因と考えられています。肩関節の動きをよくする袋(肩峰下滑液包)や関節を包む袋(関節包)が癒着するとさらに動きが悪くなります(拘縮または凍結肩)。
- 診断
圧痛の部位や動きの状態などをみて診断します。肩関節におこる痛みには、いわいる五十肩である肩関節の関節包や滑液包(肩峰下滑液包を含む)の炎症のほかに、上腕二頭筋長頭腱炎、石灰沈着性腱板炎、肩腱板断裂などがあります。
これらは、X線(レントゲン)撮影、関節造影検査、MRI、超音波検査などで区別します。
- 予防と治療
自然に治ることもありますが、放置すると日常生活が不自由になるばかりでなく、関節が癒着して動かなくなることもあります。
痛みが強い急性期には、三角巾・アームスリングなどで安静を計り、消炎鎮痛剤の内服、注射などが有効です。急性期を過ぎたら、温熱療法(ホットパック、入浴など)や運動療法(拘縮予防や筋肉の強化)などのリハビリを行います。
これらの方法で改善しない場合は、手術(関節鏡など)を勧めることもあります。
引用元: 日本整形外科学会「肩関節周囲炎(五十肩)」整形外科学会 https://www.joa.or.jp/public/sick/condition/frozen_shoulder.html
肩腱板断裂
40歳以上の男性(男62%、女38%)、右肩に好発します。発症年齢のピークは60代です。
肩の運動障害・運動痛・夜間痛を訴えますが、夜間痛で睡眠がとれないことが受診する一番の理由です。 運動痛はありますが、多くの患者さんは肩の挙上は可能です。五十肩と違うところは、拘縮、すなわち関節の動きが固くなることが少ないことです。 他には、挙上するときに力が入らない、挙上するときに肩の前上面でジョリジョリという軋轢音がするという訴えもあります。
- 原因と病態
腱板断裂の背景には、腱板が骨と骨(肩峰と上腕骨頭)にはさまれているという解剖学的関係と、腱板の老化がありますので、中年以降の病気といえます。
明らかな外傷によるものは半数で、残りははっきりとした原因がなく、日常生活動作の中で、断裂が起きます。男性の右肩に多いことから、肩の使いすぎが原因となってことが推測されます。断裂型には、完全断裂と不全断裂があります。
若い年齢では、投球肩で不全断裂が起こることがあります。
- 診断
診察では、肩が挙上できるかどうか、拘縮があるかどうか、肩を挙上して肩峰の下で軋轢音があるかどうか、棘下筋萎縮があるかどうか調べます。軋轢音や棘下筋萎縮があれば、腱板断裂を疑います。
X線(レントゲン)所見では、肩峰と骨頭の間が狭くなります。MRIでは骨頭の上方の腱板部に断裂の所見がみられます。
- 治療
・保存療法
急性外傷で始まった時には、三角巾で1~2週安静にします。
断裂部が治癒することはありませんが、70%は保存療法で軽快します。保存療法では、注射療法と運動療法が行なわれます。
注射療法では、肩関節周囲炎を併発して夜間痛があると、水溶性副腎皮質ホルモンと局所麻酔剤を肩峰下滑液包内に注射しますが、夜間痛がなくなればヒアルロン酸の注射に変えます。腱板のすべてが断裂することは少ないので、残っている腱板の機能を賦活させる腱板機能訓練は有効です。・手術療法
保存療法で肩関節痛と運動障害が治らないときは、手術を行ないます。
手術には、関節鏡視下手術と通常手術(直視下手術)があります。
関節鏡視下手術の方が低侵襲で、手術後の痛みが少ないので、普及してきていますが、大きな断裂では、縫合が難しいので、直視下手術を選択するほうが無難です。どちらの手術も、手術後は、約4週間の固定と2~3ヵ月の機能訓練が必要です。
引用元: 日本整形外科学会「肩腱板断裂」 https://www.joa.or.jp/public/sick/condition/rotator_cuff_tear.html
肩こり
首すじ、首のつけ根から、肩または背中にかけて張った、凝った、痛いなどの感じがし、頭痛や吐き気を伴うことがあります。
肩こりに関係する筋肉はいろいろありますが、首の後ろから肩、背中にかけて張っている僧帽筋という幅広い筋肉がその中心になります。
- 原因
首や背中が緊張するような姿勢での作業、姿勢の良くない人(猫背・前かがみ)、運動不足、精神的なストレス、なで肩、連続して長時間同じ姿勢をとること、ショルダーバッグ、冷房などが原因になります。
- 診断
問診や神経学的診察、特に触診で僧帽筋の圧痛と筋緊張、肩関節可動域や頚椎疾患のチェックなどで診断します。X線(レントゲン)撮影のほか、必要によりMRI、筋電図、血圧測定などの検査も行います。
頚椎疾患、頭蓋内疾患、高血圧症、眼疾患、耳鼻咽喉疾患、肩関節疾患の随伴症状としての「肩こり」も少なくありません。
- 予防
肩こりは予防が大切です。
・同じ姿勢を長く続けない。
・蒸しタオルなどで肩を温めて筋肉の血行を良くし疲労をとる。
・適度な運動や体操をする。
・入浴し身体を温め、リラックスする。
- 治療
マッサージ療法(筋肉の血流を改善させ、筋緊張をやわらげる)、温熱療法(蒸しタオル、入浴などで筋緊張をやわらげる)、運動療法(筋力強化)、安静、薬物療法(シップ薬、筋弛緩薬、局所注射など)を行います。
明らかな原因疾患があれば、その治療が必要です。
まず、整形外科医に御相談下さい。引用元: 日本整形外科学会「肩こり」 https://www.joa.or.jp/public/sick/condition/stiffed_neck.html
石灰沈着性腱板炎
夜間に突然生じる激烈な肩関節の疼痛で始まる事が多いです。痛みで睡眠が妨げられ、関節を動かすことが出来なくなります。
発症後1~4週、強い症状を呈する急性型、中等度の症状が1~6ヵ月続く亜急性型、運動時痛などが6ヵ月以上続く慢性型があります。
- 原因と病態
40~50歳代の女性に多くみられます。肩腱板内に沈着したリン酸カルシウム結晶によって急性の炎症が生じる事によって起こる肩の疼痛・運動制限です。
この石灰は、当初は濃厚なミルク状で、時がたつにつれ、練り歯磨き状、石膏(せっこう)状へと硬く変化していきます。石灰が、どんどんたまって膨らんでくると痛みが増してきます。そして、腱板から滑液包内に破れ出る時に激痛となります。
- 診断
圧痛の部位や動きの状態などをみて診断します。
肩関節の関節包や滑液包(肩峰下滑液包を含む)の炎症であるいわゆる五十肩(肩関節周囲炎)の症状とよく似ており、X線(レントゲン)撮影によって腱板部分に石灰沈着の所見を確認する事によって診断します。石灰沈着の位置や大きさを調べるためにCT検査や超音波検査なども行なわれます。
腱板断裂の合併の診断にMRIも用いられます。
- 予防と治療
・保存治療
急性例では、激痛を早く取るために、腱板に針を刺して沈着した石灰を破り、ミルク状の石灰を吸引する方法がよく行われています。三角巾・アームスリングなどで安静を計り、消炎鎮痛剤の内服、水溶性副腎皮質ホルモンと局所麻酔剤の滑液包内注射などが有効です。ほとんどの場合、保存療法で軽快しますが、亜急性型、慢性型では、石灰沈着が石膏状に固くなり、時々強い痛みが再発することもあります。硬く膨らんだ石灰が肩の運動時に周囲と接触し、炎症が消失せず痛みが続くことがあります。痛みが強く、肩の運動に支障がありますと、手術で摘出することもあります。
疼痛がとれたら、温熱療法(ホットパック、入浴など)や運動療法(拘縮予防や筋肉の強化)などのリハビリを行います。
引用元: 日本整形外科学会「石灰沈着性腱板炎」 https://www.joa.or.jp/public/sick/condition/calcific_tendinitis.html
肩関節脱臼
肩鎖関節脱臼
上腕二頭筋腱断裂
肘関節
家事や仕事で、腕を使いすぎることで肘の付け根部分の筋肉の付着部に過度の負担がかかることで痛みがでることがあります。最近ではパソコン作業で痛みがでてくることもあります。また野球やテニスなど、腕を酷使するスポーツでもみられます。
変形性肘関節症
・運動痛
肘を動かすと痛みが強くなり、安静にすると痛みは軽減します。・可動域制限、ロッキング
肘の屈伸の動きが主に制限され、口に手が届かないなどの日常生活動作に支障がでます。ロッキングとは急に屈伸ともにある角度で肘が動かない固まった状態で、少しでも動かそうとすると激痛を生じます。・肘部管症候群
変形性肘関節症が進むと肘内側を走行する尺骨神経が圧迫されて麻痺することがあり、環指の半分と小指の感覚が鈍くなり、手指の動きが不器用になります。
- 原因と病態
肘関節の酷使(スポーツ、重労働)肘関節内骨折などの肘関節外傷、関節炎などが原因としてあげられます。
病態は、外傷では関節軟骨が摩耗して骨が関節面に露出し、主に内側では過剰な骨の突起(骨棘)ができます。骨棘は出っ張っているため関節の動きを制限します。
さらに進行すると骨棘が折れてかけらとなり、関節内の遊離体となって引っかかり、ロッキングの原因となります。
- 診断
職業歴、スポーツ外傷の有無、外傷歴、ロッキングのエピソードと前述した症状から、本疾患を疑います。
X線(レントゲン)検査では関節の隙間(関節裂隙)が狭くなり、骨棘形成、橈骨頭の肥大、軟骨下骨の硬化像が認められます。骨棘は鉤状突起と肘頭周囲や腕尺関節内側に多くみられます。関節内にいわゆる“ネズミ”(関節内遊離体)がみられることもあります。CTは骨棘や遊離体の位置・大きさなどを把握するのに有用です。
- 予防と治療
肘を曲げて、口に手が届き、トイレの始末ができるなど日常生活に支障がなければ、保存療法が行われます。保存変形性肘関節症の予防と治療療法には、1.三角巾、シーネ・装具を用いた安静・外固定、2.消炎鎮痛剤や関節内に注射をする薬物療法、3.温熱療法・レーザーなどを用いたり、筋力トレーニング・ストレッチングなどの理学療法があります。
日常生活に支障のある場合には、可動域の改善と疼痛の軽減を目的とした手術療法が行われます。これには、直視下で行う方法と関節鏡視下に行う方法とがあります。手術では、骨棘・滑膜の切除と遊離体の摘出術が主に行われます。
引用元: 日本整形外科学会「変形性肘関節症」 https://www.joa.or.jp/public/sick/condition/elbow_osteoarthritis.html
肘部管症候群
麻痺の進行により症状が異なります。
初期は小指と環指の一部にしびれた感じがでます。麻痺が進行すると手の筋肉がやせてきたり、小指と環指の変形がおきてきます。
肘部管症候群とは、肘で尺骨神経に圧迫や牽引などが加わって、生じる神経の障害をいいます。
- 原因と病態
肘の内側で神経(尺骨神経)が慢性的に圧迫されたり牽引されることで発症します。
以下のような原因があります。・神経を固定している靱帯やガングリオンなどの腫瘤による圧迫
・加齢に伴う肘の変形
・子供のときの骨折による肘の変形
・野球や柔道などのスポーツ
・その他
- 診断
肘の内側を軽くたたくと小指と環指の一部にしびれ感がはしります。
肘の変形がある場合には、X線(レントゲン)検査で肘の外反変形や関節の隙間の狭いことがわかります。
- 予防と治療
薬物の投与・肘の安静などの保存療法をまずは行います。
これらの治療が無効の場合や麻痺が進行しているときには、尺骨神経を圧迫している靱帯の切離やガングリオンの切除を行います。神経の緊張が強い場合には、骨をけずったり、神経を前方に移動する手術を行います。
肘の変形がある場合には(外反変形など)、変形を手術的になおす場合もあります。引用元: 日本整形外科学会「肘部管症候群」 https://www.joa.or.jp/public/sick/condition/cubital_tunnel_syndrome.html
小児肘内障
子供が手を引っ張られた後などに、痛がって腕を下げたままで動かさなくなります。
- 原因と病態
肘の靱帯から肘の外側の骨(橈骨頭)がはずれかかることによって起こります。
多くは、5歳以下の子供にみられます。
- 診断
受傷時の状況と、肘をやや曲げた状態で下げたままにして、痛がって動かそうとしないことから、肘内障を疑います。
骨折や脱臼との鑑別のために、X線(レントゲン)検査で骨や関節に異常がないことを確認することもあります。
- 治療
徒手整復を行います。整復の後はいつもと同じように腕をつかってかまいません。ただ、手を引っ張られることによって繰り返すこともあるので、注意してください。
引用元: 日本整形外科学会「肘内障」 https://www.joa.or.jp/public/sick/condition/pulled_elbow.html
肘関節離断性骨軟骨炎(野球肘)
上腕骨外上顆炎(テニス肘)
肘関節靭帯損傷
膝関節
体重の増加や、股関節に負担がかかるスポーツ、肉体労働を長期間続けている方に多いのが特徴です。また生まれつき骨の形に異常がある(女性に多い)と、痛みが出てくることがあります。
変形性膝関節症
男女比は1:4で女性に多くみられ、高齢者になるほど罹患率は高くなります。主な症状は膝の痛みと水がたまることです。
初期では立ち上がり、歩きはじめなど動作の開始時のみに痛み、休めば痛みがとれますが、正座や階段の昇降が困難となり(中期)、末期になると、安静時にも痛みがとれず、変形が目立ち、膝がピンと伸びず歩行が困難になります。
- 原因と病態
原因は関節軟骨の老化によることが多く、肥満や素因(遺伝子)も関与しています。また骨折、靱帯や半月板損傷などの外傷、化膿性関節炎などの感染の後遺症として発症することがあります。
加齢によるものでは、関節軟骨が年齢とともに弾力性を失い、遣い過ぎによりすり減り、関節が変形します。
- 診断
問診や診察、時に触診で膝内側の圧痛の有無、関節の動きの範囲、腫れやO脚変形などの有無を調べ、X線(レントゲン)検査で診断します。必要によりMRI検査などをします。
- 予防
(日常生活での注意点)
・ふとももの前の筋肉(大腿四頭筋)を鍛える。
・正座をさける。
・肥満であれば減量する。
・膝をクーラーなどで冷やさず、温めて血行を良くする。
・洋式トイレを使用する以上のことなどが挙げられます。
- 治療
症状が軽い場合は痛み止めの内服薬や外用薬を使ったり、膝関節内にヒアルロン酸の注射などをします。また大腿四頭筋強化訓練、関節可動域改善訓練などの運動器リハビリテーションを行ったり、膝を温めたりする物理療法を行います。足底板や膝装具を作成することもあります。
このような治療でも治らない場合は手術治療も検討します。これには関節鏡(内視鏡)手術、高位脛骨骨切り術(骨を切って変形を矯正する)、人工膝関節置換術などがあります。
引用元: 日本整形外科学会「変形性膝関節症」 https://www.joa.or.jp/public/sick/condition/knee_osteoarthritis.html
半月板損傷
半月板は大腿骨と脛骨の間の三日月型をした組織で、膝関節のクッションの役割を果たしています。損傷すると膝の曲げ伸ばしの際に痛みやひっかかりを自覚します。ひどい場合には膝に水がたまったり、膝を動かせなくなるロッキングを生じます。
- 病態
ジャンプ着地や方向転換など体重が加わった状態で膝を強く捻ったり、キック動作で膝を急激に伸ばす動作やその反復で損傷します。膝の安定化に重要な靱帯の損傷に合併することもあります。損傷形態は縦断裂、バケツ柄状断裂や水平断裂などさまざまです。
- 診断
疼痛誘発検査と画像検査を組み合わせて診断します。レントゲンでは半月板は写らないため
MRIを用います。MRIは半月板損傷の部位や形状を明らかにするのに有用です。
- 治療
リハビリテーションや薬で症状が改善しない場合には、関節鏡手術を行います。手術法には損傷
した部分を切り取る半月板切除術と糸で縫い合わせる縫合術があります。血流のある辺縁部の損傷であれば縫合しますが、中央部には血流がないため切除することが多いです。
- スポーツ復帰
半月板切除術のスポーツ復帰には2-3か月、縫合術では4-6か月程度を要します。
スポーツレベルや種目によっても異なりますので、主治医とよく相談の上、復帰時期を決めることが大切です。引用元: 日本スポーツ整形外科学会「半月板損傷」 https://jsoa.or.jp/content/images/2023/05/s33.pdf
膝離断性骨軟骨炎
初期では軟骨片は遊離せず、運動後の不快感や鈍痛の他は特異的な症状は出ません。関節軟骨の表面に亀裂や変性が生じると疼痛も強くなり、スポーツなどで支障を来します。骨軟骨片が遊離すると引っかかり感やズレ感を訴えます。大きな骨軟骨片が遊離すると膝の中でゴリッと音がする場合があります。
- 原因と病態
成長期のスポーツ選手にまれに起こり、繰り返されるストレスや外傷により軟骨下の骨に負荷がかかる事が原因と考えられています。血流障害により軟骨下の骨が壊死し骨軟骨片が分離、遊離します。性別では約2:1で男性に多く10歳代が好発年齢です。
膝関節では大腿骨の内側85%、外側15%でまれに膝蓋骨にも起こり、外側例では円板状半月を合併することがあります。発育期では安静や免荷などで自然治癒することが多く早期診断が大切です。
- 診断
初期には通常のX線(レントゲン)で写り難いためMRI検査で確定診断します。
骨軟骨片が分離、遊離してくる時期はX線でも異常所見が出ますが、特殊な方向からのX線撮影も診断に有効です。
- 治療
身長が伸びている発育期で骨軟骨片が安定していれば免荷歩行や膝関節の安静などの保存的治療を選択します。X線やMRIで回復が見られれば徐々に活動を許可します。軟骨下骨の骨癒合が遷延している場合や発育期以降では、関節鏡視下に患部の数カ所に穴を開けて出血させ治癒機転を促進させます。
保存療法で治療効果がない例や骨軟骨片が剥離し遊離する例では整復固定術を選択し、不安定な骨軟骨片を骨釘や生体吸収性ピンなどを使用して固定します。
遊離骨軟骨片と母床の欠損が小さい場合は、遊離骨軟骨片の摘出のみ行うこともあり、遊離骨軟骨片の状態が悪く骨癒合を期待できない時は、大腿骨非荷重部より採取した円柱状の自家骨軟骨片を数ヵ所に移植するモザイク手術があります。引用元: 日本整形外科学会「膝離断性骨軟骨炎」 https://www.joa.or.jp/public/sick/condition/osteochondritis_dissecans.html
膝関節捻挫
・捻挫とは
関節に力が加わり、通常の範囲を越えて骨同士が動いた場合に起こるケガのうち、骨折や脱臼はX線(レントゲン)で診断がつきますが、X線で異常がない関節のケガはとりあえず捻挫という診断になります。
ただ、捻挫という診断のままでは、治療方針もたちません。その後の診察やMRIで靱帯や半月板、軟骨損傷などの最終診断の確定にいたる必要があります。
- 症状
ケガをした関節の腫れ、痛みが見られます。これら症状は一般には損傷の程度と一致しますが、痛みを感じにくい靭帯(前十字靭帯など)もあるため、余り痛くないから大丈夫と考えてはいけません。また、かなり高度の靱帯損傷があっても、ほとんどの場合、1~2か月以内に日常生活に支障がないレベルには回復します。
したがって普通に歩けるようになったから大丈夫と思ってもいけません。
- 原因と病態
受傷の原因は、関節に直接力が加わるもの(直達外力による外傷)と加わらないもの(介達外力による、または非接触性の外傷)とがあります。
膝の関節の場合ですと、前者はタックルが直接膝に入ったことによるケガ、後者の例としては着地で膝を捻じったケガがその例として挙げられます。靭帯の外傷はその程度により、1度(部分断裂)から3度(完全断裂)に分類されます。
- 診断
診断の決め手はまず、ケガをした時の状態(外力のかかった方向、ケガをしたときの膝の位置・姿勢)を詳細に聞くことから始まります。関節に血がたまっているかどうかも診断の重要な要素です。
その後の診察では、圧痛(押さえて痛むところ)の場所、靭帯のケガで関節が不安定になっていないか、などの所見をとります。MRIは多くの情報を与えてくれる有用な検査です。
- 予防と治療
・予防
直達外力によるケガは防ぎようがない部分があります。 ケガ予防のためのサポーターの効果にも限界があります。
一方、非接触性のケガについては、ケガをしないような体の使い方や基本的な切り返し・着地動作をトレーニングで身につけることにより、ある程度防止できるのではないか、と考えられています。・治療
捻挫の治療は、靭帯・半月板など、どの組織がどの程度の損傷を起こしているかによって、手術による治療と手術以外のいわゆる保存的治療のいずれかを選択します。
手術は近年、関節鏡(内視鏡)を用いるなど、小切開で行うものが多く、保存的治療の場合もギプスによる長期の固定はできるだけ避けて装具やサポーターを用いて早くから運動を開始する方法(機能的治療)が主体となっています。引用元: 日本整形外科学会「膝関節捻挫」 https://www.joa.or.jp/public/sick/condition/sprain_of_knee.html
膝靭帯損傷(前十字/後十字靭帯損傷・内側/外側側副靭帯損傷)
反復性膝蓋骨脱臼
オスグッド病
その他スポーツ障害
足関節、足部
生活様式の変化に伴って足関節障害は近年増加傾向となっています。本来健常な足には縦・横にアーチがありますが、加齢による変性やアーチを支える筋肉の疲労によって機能しなくなることで起こる障害として扁平足があります。また、若年者ではスポーツ現場で捻挫などの障害を起こすことが多いです。
捻挫
関節に力が加わっておこるケガのうち、骨折や脱臼を除いたもの、つまりX線(レントゲン)で異常がない関節のケガは捻挫という診断になります。
したがって捻挫とはX線でうつらない部分のケガ、ということになります。具体的には靭帯や腱というような軟部組織といわれるものや、軟骨(骨の表面を覆う関節軟骨、間隙にはさまっているクッションである半月板や関節唇といわれる部分)のケガです。
- 原因と病態
ケガをした関節の腫れ、痛みが見られます。
これら症状は一般には損傷の程度と一致しますが、痛みを感じにくい靭帯もあるため、余り痛くないから大丈夫と考えてはいけません。また多くの捻挫(靭帯や軟骨のケガ)ではケガの後1~2ヵ月くらいもすると強い痛みは取れ、日常生活に支障はなくなります。その後はスポーツ活動などで負担が加わったときの痛みや腫れ、ぐらつき感などが主な症状です。
したがって重症のケガという感がなく、ついつい無理をしてしまい、その結果関節内に二次的な傷が進行することがあります。このような関節内の傷は積み重なると、変形性関節症というような(老化現象で関節の軟骨がすり減って関節が変形してくる)状態に至ることがあり、注意を要します。
捻挫をした最初の時点できっちりとした診断が下されている必要があります。
- 診断
診断はまず、受傷時の状態(関節がどのようになってケガをしたか)を詳細に知ることから始まります。
関節に直接力が加わったものか、ジャンプの着地で捻じったなど間接的な外力によるもの(非接触性のケガ、と呼ばれます)か、ケガのとき関節がどのような角度で、どちらの方向に動いたのかなど、受傷時の状態を教えてもらえれば、診断にとても役にたちます。
その後の診察では、押さえたり関節に力を加えたときの痛みの場所や、(靭帯のケガにより)関節がゆるくなっていないかどうかの評価を行います。またMRIは診断上に有用な情報が得られる検査です。これらの情報を総合して判断し、診断がくだされます。
- 予防と治療
上に述べたもののうち、直達外力によるケガは防ぎようがない部分があります。ケガを予防のためのサポーターの効果にも限界があります。一方、非接触性のケガについては、ケガをしないような体の使い方や基本的な切り返し・着地動作をトレーニングで身につけることにより、ある程度防止できるのではないか、と考えられています。
捻挫の治療には、手術による治療と、手術以外のいわゆる保存的治療のいずれかを選択します。手術は近年、関節鏡(内視鏡)を用いるなど、小切開で行うものが多く、回復が早くなっています。手術をしない場合もギプスによる長期の固定は現在はほとんど行われないようになってきています。すなわちどのような治療の場合も早くから運動を開始する方法が主体となっています。
捻挫の後にスポーツに復帰していく場合、日常生活に支障がない程度に回復したといっても、いきなり元のレベルのスポーツに戻ろうとするとその過程で、またケガをする危険があります。
その場合のケガはもともと捻挫をしたところ以外で生じる場合もあります。このようなスポーツ復帰過程での問題を予防するためには、基本的な身のこなしや敏捷性などブランクの間に低下した運動機能を再び獲得していくためのリハビリテーションが必要で、これをアスレティックリハビリテーションと呼びます。
引用元: 日本整形外科学会「捻挫」 https://www.joa.or.jp/public/sick/condition/sprain.html
アキレス腱断裂
ふくらはぎの浅いところにある腓腹筋とその奥にあるヒラメ筋の腱が合わさってアキレス腱になります。
若年層はスポーツにより受傷し、高齢層はスポーツ以外の日常活動中で受傷することが多いです。
アキレス腱断裂は腱の変性(いわゆる老化現象)を基盤に発生します。
運動や体重増加などによりアキレス腱に負担がかかり過ぎても変性の原因になりますが、コレステロール値の高い人やステロイド薬を使用している人も腱が変性しやすく、注意が必要です。ジャンプや蹴り出しの時に膝関節が伸びた状態で、腓腹筋やヒラメ筋が急激に収縮して起こることが多いです。
- 診断
受傷時に、アキレス腱部を蹴られた、後方からボールをぶつけられたなどと感じることが多いです。
アキレス腱断裂部には陥凹(へこみがある)を認めます。うつ伏せで膝を直角に曲げた状態でふくらはぎを握ると、正常では足関節が底屈しますが、断裂するとこの底屈がみられません(Thompsonテスト陽性)。
- 治療
治療にはギプスや装具を用いて自然に癒合させる保存療法と、断裂したアキレス腱を直接縫合する手術療法とがあります。
保存療法は再断裂しやすいと言われていましたが、最近はギプス固定期間を短くし、早期に適切に体重をかけることにより、再断裂率は手術療法と同等となってきました。合併症が少ないことも保存療法の長所です。
手術療法は、しっかりと腱を縫合するため、ギプス固定期間が短縮され、早期の社会復帰が可能となります。職場への復帰は手術療法を行った方が早いと言われています。低侵襲手術を行えば、手術後感染症の発生率を低くすることができます。
- スポーツ復帰
保存療法でも、スポーツ復帰は十分可能です。しかし、手術療法ではヒラメ筋の萎縮が少なく、早期にふくらはぎの筋力の回復が得られるため、スポーツ選手には手術が行われることこともよくあります。手術療法を行った場合でも、スポーツ復帰には少なくとも5~6カ月程度を必要とします。スポーツ種目やスポーツレベルにより復帰時期は異なるため、主治医とよく相談の上、スポーツ復帰を決めることが大切です。
引用元: 日本スポーツ整形外科学会「アキレス腱断裂」 https://jsoa.or.jp/content/images/2023/05/s09-1.pdf
足の慢性障害
全体重のかかる足には、スポーツや歩行などで、いろいろな部位に痛みが生じます。
陸上競技やサッカー、バスケットボールなどのランニングやジャンプ動作の多いスポーツにおいて、慢性障害が多く発生します。足の慢性障害には、種子骨障害、外脛骨障害、足底腱膜炎、踵骨々端症、踵骨滑液包炎などがあり、それぞれ特定の部位の痛みを訴えます。
- 原因と病態
足は、足根骨と中足骨が靭帯で結ばれ、縦横のアーチを形成し、筋肉や腱がこれらを補強しています。 スポーツにより、衝撃が続くと、足の骨や軟骨、靭帯や腱に障害をきたし疼痛が発生します。
足の使い過ぎ以外に、足の柔軟性低下や筋力不足、扁平足などの障害の発生しやすい足の形、不適切な靴、悪い路面での練習などが発症の背景になっています。
- 障害と診断
診察は圧痛点や痛みの局在、荷重位での足の変形などを調べます。
荷重位のX線(レントゲン)撮影をすると扁平足障害などの診断が可能です。主に痛みの部位によって
診断が決まります。①種子骨障害
②外脛骨障害
③足底腱膜炎
④踵骨々端症
⑤踵骨滑液包炎
- 治療
スポーツでいったん障害が発症したら、練習量を減らすか、一定期間の休養が必要です。
これに加えてアイスマッサージや温浴・低周波、塗布薬などの鎮痛消炎剤の使用、ステロイド剤の局所注射、足底装具の使用などの理学療法、などの対処法があります。
- 予防
発生要因をよく考え、その要因を取り除くことが大切です。
①足部および下腿筋のストレッチング
②スポーツ後のアイシングの励行
③足にフィットしたシューズの選択
④足底装具の使用などで予防しましょう。
引用元: 日本整形外科学会「足の慢性障害」 https://www.joa.or.jp/public/sick/condition/chronic_problem_with_foot.html
外反母趾
特徴的な症状は足の母指(親指・母趾)の先が人差し指(第2趾)のほうに「くの字」に曲がり、つけ根の関節の内側の突き出したところが痛みます。その突出部が靴に当たって炎症を起こして、ひどくなると靴を履いていなくても痛むようになります。
靴の歴史の長い欧米人に多い病気でしたが、最近は日本でも急速に増えています。
- 原因と病態
外反母趾の一番の原因は靴を履くことで、幅の狭いつま先が細くなった靴を履くと母指のつけ根から先が圧迫されて変形します。ヒールの高い靴はつけ根にかかる力が増えてさらに変形を強くします。
10歳代に起こるものは母指が人差し指より長かったり、生まれつき扁平足ぎみであったりする外反母趾になりやすい特徴があります。最も多い中年期のものは履物に加えて、肥満と筋力低下などによっておこります。
健常な足には縦のアーチだけでなく横のアーチがあります。外反母趾ではこれらのアーチが崩れて扁平足になると、中ほどにある母指の中足骨が扇状に内側に開き、それから先の指は逆に靴で外側に圧迫されておこります。
- 診断
変形は見た目に明らかで、痛みの程度が問題になり、母指の飛び出しを指で押すと痛む、靴を履いたときに痛む、靴を脱いでも痛むなどに分けられます。
靴を脱いでも常時痛むようになると手術が必要になります。
- 予防
・母指のつけ根はフィットして先はゆったりとした履物を選びます。
・足の指のすべてを開く(グ、チョキ、パー)ような、外反母趾体操を毎日行います。
・両足の母指に輪ゴムをかけて足先を開く体操を行います。
・母指と人差指の間に装具をはめます。
- 手術療法
変形が進むと指についている筋肉も変形を助長するように働き、体操や装具ではもとに戻りにくくなります。痛みが強く、靴を履いての歩行がつらくなると手術をします。
外反母趾の手術法にはいろいろありますが、最も一般的なのは中足骨を骨切りして矯正する方法で、変形の進行の程度により方法を選んで行っています。手術は腰椎麻酔か局所麻酔下に1時間以内で、翌日から歩行が可能です。従来の靴が履けるようになるのには2ヵ月間ほどかかります。
引用元: 日本整形外科学会「外反母趾」 https://www.joa.or.jp/public/sick/condition/hallux_valgus.html
扁平足障害
幼児のころから足裏が平べったく、大人になってもそのまま残っているタイプの扁平足では、痛みはあまりありません。これに対して中年以降に発症する扁平足では内側のくるぶしの下が腫れ、痛みが生じます。
初期には足の扁平化は目立ちませんが、しだいに変形が進みます。つま先立ちがしにくくなり、さらに進行すれば足が硬くなって歩行が障害されます。
- 原因と病態
足にはアーチ構造があり、効率よく体重をささえています。内側のくるぶしの下に、アーチをつり上げる働きをする後脛骨筋の腱が通っています。年齢による腱の変性や体重の負荷によって、この腱が断裂すればアーチは低下します。成人期の扁平足は女性に多く発生します。
- 診断
足が扁平化し、かかとが外を向くようになると後ろから複数の足指が見えるようになります。重症度は体重をかけた時の足のX線(レントゲン)像で評価します。
腱の損傷はX線像には写りませんので、MRI検査を行います。
MRIは磁気で行う検査で非侵襲的です。
- 予防と治療
足指の筋肉はアーチを支えるのに重要です。これを鍛えるためには裸足での生活を心掛け、足指を使うようにします。
予防には適正体重を保つことが大切です。アキレス腱が硬くなっているので、ストッレッチ体操を行います。アーチの低下が明らかな場合は、アーチサポート付きの足底板が処方されます。アーチを上げることにより、疼痛は緩和されます。重症例では、手術が必要になることもあります。
引用元: 日本整形外科学会「成人期扁平足」 https://www.joa.or.jp/public/sick/condition/adult_period_flatfoot.html
痛風
暴飲暴食した翌朝、急に足の親ゆびのつけ根が赤く腫れて痛くなることがあります。風が吹いても痛いということで、「痛風」と呼ばれています。足の親ゆびのつけ根以外に、足関節、足の甲、アキレス腱のつけ根、膝関節、手関節にも激痛発作が起こることがあります。耳介に痛風結節や尿路結石が出来ることもあります。
生活習慣病(肥満や高血圧など)を合併することも少なくありません。痛風発作を何度か経験している人は、発作の前兆(違和感)を感じることがあります。
- 原因と病態
血液中の尿酸値が上昇(高尿酸血症)し飽和溶解度を超えると、関節内に尿酸塩結晶が生じます。この結晶を白血球が処理する際、痛風発作(急性関節炎)が発症します。高尿酸血症状態が続くと尿酸結石が腎臓に生じ、腎機能が悪化して腎不全となります。
高尿酸血症の原因は様々です。腎臓から尿酸を排出する機能が低下したり、暴飲・暴食、肥満、激しい運動などが原因になると考えられています。降圧利尿剤などの薬物も原因になることがあります。
- 診断
確実な痛風の診断は、発作中の関節の中に尿酸の結晶があることを証明することです。通常は、血中尿酸値が高く痛風特有の臨床症状があれば、診断は可能です。
- 予防と治療
尿酸は絶えず身体の中で作られています。菜食を主とした食生活に切り替え、尿酸が体内で出来ないようにするか、内服薬で血中尿酸値をコントロールしなければなりません。そのためには、定期的な血液検査(尿酸値と腎機能検査等)が必要です。
発作時の治療には、消炎鎮痛薬を用います。局所麻酔剤入ステロイド関節内注入も効果的です。前兆症状や発作の鎮静化にはコルヒチンも有効です。痛風発作が治まってから、尿酸値をコントロールする薬を長期間服用します。
痛風の発作が起こらないからといって、薬を勝手にやめてはいけません。そのために再発作を起こす方が非常に多い病気です。
引用元: 日本整形外科学会「痛風」 https://www.joa.or.jp/public/sick/condition/gout.html
手関節、手部、手指

弾発指(ばね指)
指は腱によって曲げ伸ばしをすることができます。手を握ったりする強い力を発揮する筋肉は前腕にありその力を腱が伝えます。その通り道で指を曲げる屈筋腱が浮き上がらないように押さえているのが靱帯性腱鞘(じんたいせいけんしょう)と呼ばれるものです。丁度、その構造はベルトとベルト通しの関係に似ています。
この靱帯性腱鞘は指に部分にありますが、それが終わる指の付け根付近に力がかかり炎症を生じやすいところがあります。 その部分の腱や腱鞘が炎症を起こし、“腱鞘炎”になり、さらに進行すると引っ掛かりが生じばね現象が起こります。 これを“ばね指”と呼んでいます。注:腱の周りには腱鞘があります。 硬い靱帯性腱鞘のある部分は滑膜性腱鞘で裏打ちされていて、腱と靱帯性腱鞘が擦れて摩擦が生じにくいようになっています。そのほかの腱の周囲はパラテノンという柔らかい軟部組織が覆う構造になっています。
- 症状
指の付け根で屈筋腱と靱帯性腱鞘の間で炎症が起こると、“腱鞘炎”になり腱鞘の部分で腱の動きがスムーズでなくなり、指の付け根に痛み、腫れ、熱感が生じます。 朝方に症状が強く、日中は使っていると症状が軽減することも少なくありません。 進行するとばね現象が生じて“ばね指”となり、さらに悪化すると指が動かない状態になります。
- 原因と病態
・原因
更年期の女性に多く、妊娠出産期の女性にも多く生じます。手の使いすぎやスポーツや指を良く使う仕事の人にも多いのも特徴です。糖尿病、リウマチ、透析患者にもよく発生します。母指(親指)、中指に多く、環指、小指、示指にもよくみられます。・病態
指の使いすぎによる負荷のため、動かすたびに摩擦のために炎症が進み、腱鞘が肥厚したり、腱が肥大し、通過障害を起こすために一層症状が悪化します。
- 診断
指の付け根に腫脹や圧痛があり、ばね現象があれば診断は容易です。糖尿病、リウマチ、透析患者では、多発性に生じます。
- 治療
保存的療法としては、局所の安静(シーネ固定も含む)や投薬、腱鞘内ステロイド注射(特にトリアムシノロンは有効)などがあります。この注射は有効で、おおむね3ヵ月以上は無症状なことが多いですが、再発することも少なくありません。改善しないときや再発を繰り返す場合は、腱鞘の鞘を開く手術(腱鞘切開)を行います。切開するのは腱鞘の一部だけです。小さな傷で済みます。
引用元: 日本整形外科学会「弾発指(ばね指)」 https://www.joa.or.jp/public/sick/condition/snapping_finger.html
ドケルバン病(狭窄性腱鞘炎)
母指(親指)を広げると手首(手関節)の母指側の部分に腱が張って皮下に2本の線が浮かび上がります。ドケルバン病はその母指側の線である短母指伸筋腱と長母指外転筋が手首の背側にある手背第1コンパートメントを通るところに生じる腱鞘炎です。
- 症状
手首(手関節)の母指側にある腱鞘(手背第一コンパートメント)とそこを通過する腱に炎症が起こった状態で、腱鞘の部分で腱の動きがスムーズでなくなり、手首の母指側が痛み、腫れます。母指を広げたり、動かしたりするとこの場所に強い疼痛が走ります。
注:短母指伸筋腱は主の母指の第2関節を伸ばす働きをする腱の1つです。
長母指外転筋腱は主に母指を広げる働きをする腱の1つです。
- 原因と病態
・原因
妊娠出産期の女性や更年期の女性に多く生じます。手の使いすぎやスポーツや指を良く使う仕事の人にも多いのが特徴です。・病態
母指の使いすぎによる負荷のため、腱鞘が肥厚したり、腱の表面が傷んだりして、さらにそれが刺激し、悪循環が生じると考えられています。
特に手背第1コンパートメント内には、上記の2種類の腱を分けて通過させる隔壁が存在し、これがあるために狭窄が生じやすいです。
- 診断
上記の部位に腫脹や圧痛があり、母指と一緒に手首を小指側に曲げると痛みがいっそう強くなることで診断します(フィンケルシュタインテスト変法)。
自分で調べるには手首を直角に曲げ母指を伸ばしたときに疼痛が増強するか否かで判定します。
- 治療
局所の安静(シーネ固定も含む)、投薬、腱鞘内ステロイド注射(特にトリアムシノロンは有効)などの保存的療法を行います。
改善しないときや再発を繰り返す場合は、腱鞘の鞘を開く手術(腱鞘切開)を行います。その際、隔壁の切除と橈骨神経浅枝の愛護的操作が求められます。引用元: 日本整形外科学会「ドケルバン病(狭窄性腱鞘炎)」 https://www.joa.or.jp/public/sick/condition/de_quervain_disease.html
ガングリオン
ガングリオンはなかにゼリー状の物質の詰まった腫瘤です。
典型的なものは手関節背側(甲側)に生じるガングリオンです。これは手関節の関節包(関節を包むふくろ)に繋がっています。
その他のガングリオンのできやすい場所としては、手首の母指(親指)側の掌側の関節包やばね指の生じる指の付け根の掌側の腱鞘のあるところです。
- 症状
関節の周辺や腱鞘のある場所に米粒大からピンポン玉大の腫瘤ができます。軟らかいものから硬いものまであります。通常は無症状なことが多いのですが、時々、神経のそばにできると神経を圧迫して、しびれや痛み、運動麻痺などを起こします。
手を使いすぎると腫瘤は大きくなることがあります。
- 原因と病態
・原因
ガングリオンは関節包や腱鞘の部分から発生します。若い女性に多く見られますが、必ずしも手を良く使う人に見られるわけではありません。・病態
ガングリオンの病態
関節液や腱と腱鞘(腱の周りにある浮き上がり防止の鞘、ベルト通し様)の潤滑油である滑液がガングリオンの袋に送られ、濃縮してゼリー状になります。関節や腱鞘に生じるものは、関節や腱鞘に繋がっています。特に関節からできるものは、関節包に繋がる長い茎で繋がっていることがほとんどです。
そのほかにも、ガングリオンは身体中の至る所に生じます。骨や筋肉、神経に出来るガングリオンもあります。これらは粘液変性したものが融合して生じると考えられています。
- 診断
腫瘤があり、注射針を刺してゼリー状の内容物が吸引できればガングリオンと診断できます。
なかには外側から触れない小さなガングリオンもあります。そのような場合は診断がつきにくいので、MRIや超音波検査をして診断します。手関節の痛みがいつまでも続くオカルトガングリオン(不顕性のガングリオン)もその一つです。
- 治療
ガングリオンは腫瘤のみで無症状なら、放置しても心配はありません。ただし、診断をしてもらうためにも整形外科を受診しましょう。大きくなるもの、痛みが強いもの、神経が圧迫されて神経症状があるもの(痛みや運動障害など)は治療が必要になります。
保存的療法としては、ガングリオンに注射針を刺して注射器で吸引し内容物を排出します。何回か吸引排出する治療を行ううちに治ることもあります。ガングリオンに力を加えて押し潰す治療法もあります。
それでも繰り返し内容物が溜まるようなら、手術を行います。手術をしても再発する可能性もあります。再発を防止するためには、上記の茎を含めたガングリオンの摘出が必要であり、関節包の周囲に生じているガングリオン予備群の娘シスト(別の小さなシスト)の存在にも留意しなければなりません。
引用元: 日本整形外科学会「ガングリオン」 https://www.joa.or.jp/public/sick/condition/ganglion.html
手根管症候群
初期には示指、中指がしびれ、痛みがでますが、最終的には母指(親指)から環指の母指側の3本半の指がしびれます(正中神経の支配領域)。急性期には、このしびれ、痛みは明け方に強く、目を覚ますと手がしびれ、痛みます。
手を振ったり、指を曲げ伸ばしするとしびれ、痛みは楽になります。手のこわばり感もあります。ひどくなると母指の付け根(母指球)がやせて母指と示指できれいな丸(OKサイン)ができなくなります。縫い物がしづらくなり、細かいものがつまめなくなります。
- 原因
特発性というものが多く、原因不明とされています。妊娠・出産期や更年期の女性が多く生じるのが特徴です。
そのほか、骨折などのケガ、仕事やスポーツでの手の使いすぎ、透析をしている人などに生じます。腫瘍や腫瘤などの出来物でも手根管症候群になることがあります。
- 病態
正中神経が手首(手関節)にある手根管というトンネル内で圧迫された状態です。それに手首(手関節)の運動が加わって手根管症候群は生じます。
手根管は手関節部にある手根骨と横手根靱帯(屈筋支帯)で囲まれた伸び縮みのできないトンネルで、その中を1本の正中神経と指を動かす9本の腱が滑膜性の腱鞘を伴って走行しています。
原因のところで述べましたが、妊娠・出産期や更年期の女性に一番多いはっきりした原因もなく発症する特発性手根管症候群は、女性のホルモンの乱れによる滑膜性の腱鞘のむくみが原因と考えられています。手根管の内圧が上がり、圧迫に弱い正中神経が扁平化して症状を呈すると考えられています。使いすぎの腱鞘炎やケガによるむくみなども同様に正中神経が圧迫されて手根管症候群を発症します。
- 診断
手首(手関節)を打腱器などでたたくとしびれ、痛みが指先に響きます。これをティネル様サイン陽性といいます。
手首(手関節)を直角に曲げて手の甲をあわせて保持し、1分間以内にしびれ、痛みが悪化するかどうかを見ます(誘発テスト)。症状が悪化する場合はファレンテスト陽性といいます。母指球の筋力低下や筋萎縮を診ます。補助検査として、電気を用いた筋電図検査を行います。手根管をはさんだ正中神経の伝導速度を測定します。
腫瘤が疑われるものでは、エコーやMRIなどの検査が必要になります。
- 治療
上記の症状があるときは整形外科医に相談してください。手根管症候群に間違いないという診断が下されたら、消炎鎮痛剤やビタミンB12などの飲み薬、塗布薬、運動や仕事の軽減などやシーネ固定などの局所の安静、腱鞘炎を治めるための手根管内腱鞘内注射などの保存的療法が行われます。
難治性のものや母指球筋のやせたもの、腫瘤のあるものなどは手術が必要になります。手術には、以前は手掌から前腕にかけての大きな皮膚切開を用いた手術を行っていたが、現在はその必要性は低く、内視鏡を用いた鏡視下手根管開放術や小皮切による直視下手根管開放術が行われている。
引用元: 日本整形外科学会「手根管症候群」 https://www.joa.or.jp/public/sick/condition/carpal_tunnel_syndrome.html
へバーデン結節
指の第1関節(DIP関節)が変形し曲がってしまう原因不明の疾患です。第1関節の背側の中央の伸筋腱付着部を挟んで2つのコブ(結節)ができるのが特徴です。この疾患の報告者へバーデンの名にちなんでヘバーデン結節と呼ばれています。いろいろな程度の変形があります。すべての人が強い変形になるとは限りません。
注:ここでは、一般的な呼び名としてDIP関節(遠位指節間関節)を第1関節と呼んでいます。
- 症状
示指(人差し指)から小指にかけて第1関節が赤く腫れたり、曲がったりします。痛みを伴うこともあります。母指(親指)にもみられることもあります。第1関節の動きも悪くなります。また、痛みのために強く握ることが困難になります。第1関節の近くに水ぶくれのような透き通ったでっぱりができることがあります。これをミューカスシスト(粘液嚢腫)と呼びます。
- 原因と病態
・原因
原因は不明です。一般に40歳代以降の女性に多く発生します。手を良く使う人にはなりやすい傾向があります。遺伝性は証明されてはいませんが、母や祖母がヘバーデン結節ニなっている人は、体質が似ていることを考慮して、指先に負担をかけないように注意する必要があります。・病態
第1関節の所見はX線(レントゲン)所見や手術所見から見ても変形性関節症です。第2関節(PIP関節)に生じる類似疾患にブシャール結節があります。関節リウマチとは異なります。
- 診断
第1関節の変形、突出、疼痛があり、X線写真で関節の隙間が狭くなったり、関節が壊れたり、骨棘(こつきょく)があれば、へバーデン結節と診断できます。
- 治療と予防
・治療
保存的療法としては、局所の安静(固定も含む)や投薬、局所のテーピングなどがあります。急性期では少量の関節内ステロイド注射(特にトリアムシノロンは有効)なども有効です。保存的療法で痛みが改善しないときや変形がひどくなり日常生活に支障をきたす場合は、手術を考慮します。手術法にはコブ結節を切除するものや関節を固定してしまう方法が行われます。
・予防
第1関節が痛むときは安静にしましょう。痛くても使わなくてはならないときは、テーピングがお勧めです。普段でも指先に過度な負担が生じることを避けましょう。引用元: 日本整形外科学会「へバーデン結節」 https://www.joa.or.jp/public/sick/condition/heberden_nodes.html
デュピュイトラン拘縮
手のひら(手掌)の皮膚を移動しにくくしているのは、皮下にある線維性の手掌腱膜(しゅしょうけんまく)というのものです。これにより、皮膚が移動しにくいので、物が握りやすくなっています。
前腕の屈側中央を走る長掌筋腱(ちょうしょうきんけん)という腱移植(他の腱の不足したところに腱を橋渡しする)に良く利用される腱と手掌腱膜はつながっていて、手掌では、各指に向かって扇状に広がっています。
- 症状
手掌から指にかけて硬結(こぶのようなもの)ができ、皮膚がひきつれて徐々に伸ばしにくくなります。薬指(環指)、小指に多く見られますが、他の指や足の裏にもできることがあります。痛みや腫れなどはありません。
- 原因と病態
・原因
詳しい原因は不明です。高齢男性、糖尿病患者に多く見られます。一説には手掌腱膜への小外傷の繰り返しで生じるのではないかと考えられています。・病態
手掌腱膜と皮膚の異常です。指を曲げる腱が浮き上がっているように触れるかもしれませんが、それは手掌腱膜が肥厚し退縮したものです。指を曲げる屈筋腱は正常で、異常はありません。
- 診断
腱の断裂や癒着、腫瘍などのほかの病気と区別する必要がありますが、手の硬結と典型的な指の変形などにより、整形外科医が見れば診断がつきます。
- 治療
指の変形で日常生活に支障をきたすようになると、皮膚の突っ張りをとる手術(腱膜切除)を行います。手術後には、リハビリや夜間伸展位固定(装具療法)などの後療法が大切です。おおよその手術の適応は手掌を机にぴったりつけられるかどうかを試し、浮いてぴったり着かなくなった頃と考えてください。第2関節が曲がってきた場合には、早めに手術が必要になることもあります。
詳しくは整形外科医にご相談ください。引用元: 日本整形外科学会「デュピュイトラン拘縮」 https://www.joa.or.jp/public/sick/condition/dupuytrens_contracture.html
母指CM関節症(親指の付け根の関節の変形性関節症)
物をつまむ時やビンのふたを開ける時など母指(親指)に力を必要とする動作で、手首の母指の付け根付近に痛みが出ます。
進行するとこの付近が膨らんできて母指が開きにくくなります。
また母指の指先の関節が曲がり、手前の関節が反った「白鳥の首」変形を呈してきます。
- 原因と病態
母指の手前の甲の骨(第1中手骨)と手首の小さい骨(大菱形骨)の間の関節(第1手根中手骨関節:CM関節)は、母指が他の指と向き合ってつまみ動作ができるように大きな動きのある関節です。
その分使い過ぎや老化に伴って、関節軟骨の摩耗が起き易く、進行すると関節が腫れ、亜脱臼してきて母指が変形してきます。
- 診断
母指の付け根のCM関節のところに腫れがあり、押すと痛みがあります。母指を捻るようにすると強い痛みが出ます。
手首の母指側の腱鞘炎(ドケルバン腱鞘炎)やリウマチによる関節炎と区別しなければなりません。X線(レントゲン)検査でCM関節のすき間が狭く、骨棘があったり、ときには亜脱臼が認められます。
- 治療
消炎鎮痛剤入りの貼り薬を貼り、CM関節保護用の軟性装具を付けるか、固めの包帯を母指から手首にかけて8の字型に巻いて動きを制限します。
それでも不十分なときは、痛み止め(消炎鎮痛剤)の内服、関節内注射を行います。痛みが強く、亜脱臼を伴う高度な関節の変形や母指の白鳥の首変形が見られる時には、関節固定術や大菱形骨の一部を切除して靱帯を再建する切除関節形成術などの手術が必要になります。
引用元: 日本整形外科学会「母指CM関節症」 https://www.joa.or.jp/public/sick/condition/rhizarthrosis.html
キーンベック病
月状骨がつぶれて扁平化する病気をキーンベック病といいます。
月状骨は手首(手関節)に8つある手根骨の1つでほぼ中央に位置します。月状骨は、周囲がほぼ軟骨に囲まれており血行が乏しいため、血流障害になり壊死しやすい骨の1つです。
- 症状
手を使った後、手首に痛みと腫脹が見られます。握力が低下し、手首の動きが悪くなります。
- 原因と病態
・原因
原因は不明です。職業的には手を良く使う青壮年の男性に多く見られます。明らかな外傷や職歴のない女性、高齢者にもみられることがあります。一説には月状骨の小さな不顕性骨折(はっきりしない骨折)が原因とも考えられています。・病態
月状骨がつぶれる病気です。初期には血行不全のためX線(レントゲン)検査やMRIで月状骨の輝度の変化が出ます。末期には無腐性壊死(むふせいえし)になり、つぶれて扁平化します。
- 診断
手を使った後、手首に痛みと腫脹、握力の低下、運動制限などの症状に加えて手背の中央に押して痛い(圧痛)ところが存在します。X線検査で月状骨に輝度変化が生じていたり、変形が生じていれば診断がつきます。MRI検査をすれば、より詳しい状況がわかります。
- 治療
症状、年齢などによって治療が変わります。
初期や疼痛が強いときには安静やギプス、装具による固定が行われますが、治らない時には、いろいろな手術が行われます。月状骨にかかる力を減らすために橈骨短縮骨切り術が行われたり、骨移植(遊離や血管柄付きなど)等も行われます。
末期では壊死した月状骨を摘出したり、そこに腱球挿入(腱を丸めてスペーサーとして利用)する方法などが行われます。詳しくは整形外科医にご相談ください。
引用元: 日本整形外科学会「キーンベック病」 https://www.joa.or.jp/public/sick/condition/kienbock_disease.html
橈骨遠位端骨折
橈骨神経麻痺
外傷

交通事故やスポーツ障害、転倒などによる外傷によって、骨折や脱臼、捻挫などの急性の症状が生じることがあります。
外傷による症状は、痛みや腫れ、機能障害などがあります。また、外傷後に痛みが続く場合は、骨折や軟部組織の損傷が考えられます。
骨折
捻挫
腱断裂
脱臼
骨粗鬆症(骨粗しょう症)
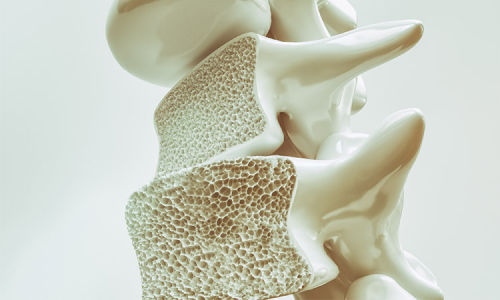
人は、加齢により骨の新陳代謝のバランスが乱れ、どんどん骨量が減ってしまいます。骨粗しょう症は、誰でもなり得る身近な病気ですが、症状がないため、気づかないうちに進行していることがほとんどです。骨折してしまう前に、一度骨密度検査を受けてみることをおすすめしています。当院では、最新のガイドラインに基づき、腰と足の付け根で行う骨密度測定器(DEXA法)を導入しており、正確な骨粗しょう症診断につなげています。
骨粗鬆症(骨粗しょう症)
骨粗鬆症とは、骨の量(骨量)が減って骨が弱くなり、骨折しやすくなる病気です。
日本には約1000万人以上の患者さんがいるといわれており、高齢化に伴ってその数は増加傾向にあります。
- 症状
骨粗鬆症になっても、痛みはないのが普通です。しかし、転ぶなどのちょっとしたはずみで骨折しやすくなります。骨折が生じやすい部位は、せぼね(脊椎の圧迫骨折)、手首の骨(橈骨遠位端骨折)、太ももの付け根の骨(大腿骨頚部骨折)などです。
骨折が生じると、その部分が痛くなり動けなくなります。また、背中や腰が痛くなった後に、丸くなったり身長が縮んだりします。
- 原因と病態
からだの中の骨は生きています。同じように見えても、新たに作られること(骨形成)と溶かして壊されること(骨吸収)を繰り返しています。骨粗鬆症は、このバランスが崩れることでおこり、骨がスカスカになってきます。骨粗鬆症は圧倒的に女性、特に閉経後の女性に多くみられ、女性ホルモンの減少や老化と関わりが深いと考えられています。
- 診断
診断はX線(レントゲン)検査でも可能です。
骨の量や成分(骨密度)を測定するためには、デキサ法(2重エネルギーX線吸収法)、超音波法、MD法、CT法といった詳しい検査があります
- 予防
骨粗鬆症は予防が大切な病気です。
・転ばないように注意する
・カルシウムを十分にとる
・ビタミンD、ビタミンK、リン、マグネシウムをとる
・適量のタンパク質をとる
・禁煙し、アルコールは控えめにする
・運動、日光浴をする
- 治療
内服薬や注射(カルシトニン製剤)などによる治療を行います。
骨折した場合は、それに応じた治療が必要です。閉経後の女性には、整形外科医の定期的な検診をお勧めします。
引用元: 日本整形外科学会「骨粗鬆症(骨粗しょう症)」 https://www.joa.or.jp/public/sick/condition/osteoporosis.html
関節リウマチ

関節リウマチは、原因不明の自己免疫疾患で、免疫異常により関節や軟骨が破壊されてしまう病気です。関節の腫れや痛み、変形を起こし、微熱や倦怠感などの全身症状が伴うこともあります。早期に治療開始できれば、薬物治療により関節の破壊や痛みなどの症状の進行を抑えることができます。また、動かしづらくなった手足のためのリハビリも合わせて行い、症状改善を目指します。
当院では、リウマチ性多発筋痛症、痛風などの代謝疾患の診療も行っています。気になる身体の症状が続くなというときは、我慢せずに一度ご相談ください。
関節リウマチ
関節内に存在する滑膜という組織が異常増殖することによって関節内に慢性の炎症を生じる疾患で、進行すると関節が破壊され様々な程度の機能障害を引き起こします。
関節症状に加えて貧血や微熱、全身倦怠感などの全身症状を合併することもあります。
- 症状
最初は両方の手や足の指の関節が対称的に腫れて、とくに朝、こわばるようになります。また、人によっては膝関節や股関節など大きな関節にも病変が進み、水が溜まり、動きにくくなり、痛みのために日常生活に困難をおぼえるようになります。
どの年代でもおこりますが、特に30~40歳代の女性に多く発症します。軽症の人もいれば重症の人もいて症状も多彩です。
早めの診断・治療が必要です。関節リウマチは、関節だけの病気ではなく全身病ですので、貧血症状がでたり、体がだるくなったり、微熱がでることもあり、こうなると症状が悪化します。
全身の関節に進行していく病型の患者さんの場合、指や手首の関節が破壊され、指が短くなったり、関節が脱臼して強く変形することがあります。足のゆびにも変形がおこります。
全身の関節に進行していく病型の患者さんの場合、一番こわいのは、首の一番上の部分で背骨が前にずれてしまい、脊髄が圧迫され、手足が麻痺したり、呼吸がしにくくなる場合があることです。
- 原因
遺伝的要因や細菌・ウイルスの感染などが考えられていますが、原因はまだよくわかっていません。
- 病態
関節リウマチの病態は、自己免疫疾患と考えられています。自分の身体の一部を自分のものではないとして、これに対する抗体をつくって反応をおこしてしまい、このために関節液をつくる滑膜という組織にリンパ系細胞が集まって反応がおこります。そして、滑膜はさまざまな破壊物質の産生工場となって、しだいに自分の軟骨や骨を破壊してゆきます。
重症の場合には、関節は固まったり、逆にゆるんで大きく変形したりします。そして最終的に関節が破壊されつくすと、変形を残して炎症はおさまります。
- 診断
アメリカリウマチ学会の診断基準(1987)で診断します。
診断基準は、5項目の臨床症状と血清リウマトイド因子、X線(レントゲン)写真上の変化の7項目からなり、4項目以上あると関節リウマチと診断します。
ただし、臨床症状は6週間以上持続していることが必要です。「リウマチの血液検査(血清リウマトイド因子)が陽性」というのは診断基準の一つを満たすのみであり、この結果だけで関節リウマチと診断することはできません。
- 予防
原因が不明なため有効な予防法はありませんが、症状を悪化させないためには適切な休養と栄養が重要であることは明らかになっています。
- 治療
関節リウマチでは早期の治療が大切です。
治療は薬物療法が基本であり、抗リウマチ剤と非ステロイド性消炎剤を基本として、症例によってはステロイド剤、免疫抑制剤、生物学的製剤が用いられます。補助療法として、ステロイド剤やヒアルロン酸製剤の関節内注射が行われることもあります。リハビリテーション・理学療法も有効です。
手や足の周囲だけで比較的軽く経過する場合が多いのですが、長い間に全身の関節に炎症が進み、最後には関節やときには背骨の手術が必要になる場合もあります。
また、指の仲筋腱が断裂して手術が必要になることもあります。引用元: 日本整形外科学会「関節リウマチ」 https://www.joa.or.jp/public/sick/condition/rheumatoid_arthritis.html
手術について
主な対応可能な手術
毎週水曜午後は、近隣の「蜂須賀病院」で院長自ら手術を行っています。必要によっては近隣の総合病院へ紹介いたします。
また、手術後は、クリニックでリハビリを行っていただき、元気に回復していただけるまで、スタッフ一同しっかりと患者さんをサポートさせていただきます。


